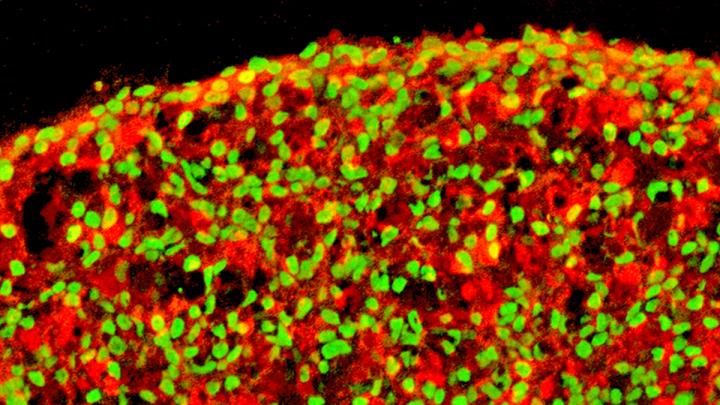
CREDITO: Istituto Salk
La ricerca Salk mostra come ottimizzare la produzione di cellule che producono insulina dalle cellule staminali
LA JOLLA–(7 giugno 2021) Il diabete di tipo 1, che si manifesta quando il pancreas non crea abbastanza insulina per controllare i livelli di glucosio nel sangue, è una malattia che attualmente non ha cura ed è difficile da gestire per la maggior parte dei pazienti . Gli scienziati del Salk Institute stanno sviluppando un approccio promettente per curarla: utilizzare le cellule staminali per creare cellule che producono insulina (chiamate cellule beta) che potrebbero sostituire le cellule pancreatiche non funzionali.
In uno studio pubblicato il 7 giugno 2021, sulla rivista Nature Communications , i ricercatori hanno riferito di aver sviluppato un nuovo modo per creare cellule beta molto più efficiente dei metodi precedenti. Inoltre, quando queste cellule beta sono state testate in un modello murino di diabete di tipo 1, la glicemia degli animali è stata portata sotto controllo entro circa due settimane.
“Le cellule staminali sono un approccio estremamente promettente per lo sviluppo di molte terapie cellulari, compresi trattamenti migliori per il diabete di tipo 1”, afferma il professor Juan Carlos Izpisua Belmonte, autore senior del documento, del Salk. “Questo metodo per la produzione di un gran numero di cellule beta sicure e funzionali è un importante passo avanti”.
Nel lavoro attuale, i ricercatori hanno iniziato con cellule staminali pluripotenti umane (hPSC). Queste cellule, che possono essere derivate da tessuti adulti (più spesso la pelle), hanno il potenziale per diventare qualsiasi tipo di cellula presente nel corpo adulto. Utilizzando vari fattori di crescita e sostanze chimiche, i ricercatori hanno persuaso le hPSC nelle cellule beta in un modo graduale che imitava lo sviluppo pancreatico.
La produzione di cellule beta da hPSC in laboratorio non è una novità, ma in passato le rese di queste preziose cellule sono state basse. Con i metodi esistenti, solo circa il 10-40 percento delle cellule diventa cellule beta. In confronto, le tecniche utilizzate per creare cellule nervose da hPSC hanno rese di circa l’80%. Un altro problema è che se le cellule indifferenziate vengono lasciate nel mix, potrebbero eventualmente trasformarsi in un altro tipo di cellula che sarebbe indesiderato.
“Affinché i trattamenti a base di cellule beta diventino alla fine un’opzione praticabile per i pazienti, è importante rendere queste cellule più facili da produrre”, afferma il co-primo autore Haisong Liu, un ex membro del laboratorio di Belmonte. “Dobbiamo trovare un modo per ottimizzare il processo”.
Per affrontare il problema, i ricercatori hanno adottato un approccio graduale per creare cellule beta. Hanno identificato diverse sostanze chimiche importanti per indurre le hPSC a diventare cellule più specializzate. Alla fine hanno identificato diversi cocktail di sostanze chimiche che hanno portato a rese di cellule beta fino all’80%.
Hanno anche esaminato i modi in cui queste cellule vengono coltivate in laboratorio. “Normalmente le cellule vengono coltivate su una piastra piana, ma abbiamo permesso loro di crescere in tre dimensioni”, afferma il co-primo autore Ronghui Li, un borsista postdottorato nel laboratorio di Belmonte. Far crescere le cellule in questo modo crea una superficie più condivisa tra le cellule e consente loro di influenzarsi a vicenda, proprio come farebbero durante lo sviluppo umano.
Dopo che le cellule sono state create, sono state trapiantate in un modello murino di diabete di tipo 1. I topi modello avevano un sistema immunitario modificato che non avrebbe rifiutato le cellule umane trapiantate. “Abbiamo scoperto che entro due settimane questi topi hanno avuto una riduzione del loro alto livello di zucchero nel sangue nell’intervallo normale”, afferma il co-primo autore Hsin-Kai Liao, un ricercatore del personale nel laboratorio di Belmonte. “Le cellule beta derivate da hPSC trapiantate erano biologicamente funzionali”.
I ricercatori continueranno a studiare questa tecnica in laboratorio per ottimizzare ulteriormente la produzione di cellule beta. Sono necessarie ulteriori ricerche per valutare i problemi di sicurezza prima che possano essere avviati studi clinici sull’uomo. I ricercatori affermano che i metodi riportati in questo documento possono essere utili anche per lo sviluppo di cellule specializzate per il trattamento di altre malattie.
###
Altri autori includevano Chao Wang, Yang Yu, Lei Shi e Jiameng Dan di Salk; Zheying Min dell’Università di Pechino; Alberto Hayek dell’Università della California San Diego; e Llanos Martinez Martinez e Estrella Nuñez Delicado dell’Universidad Católica San Antonio de Murcia, in Spagna.
Questo lavoro è stato finanziato da Universidad Cato?lica San Antonio de Murcia, Primafrio, The Larry L. Hillblom Foundation, The Moxie Foundation e Diabetes Research Connection (Numero progetto: 15; Numero progetto istituto: Liu-DRC-2019).